
Е.А. Кваша
(Опубликовано в журнале «Социологические исследования», 2003, №6, с. 47-55)
Младенческая смертность — один из демографических факторов, наиболее наглядно отражающих уровень развития страны и происходящие в ней экономические и социальные изменения. В XX веке уровень младенческой смертности в России снизился почти в 20 раз. Изменилась и ее доля в уровне общей смертности. Но за этими положительными достижениями скрыты тенденции, вызывающие серьезную озабоченность. Рассмотрим динамику и особенности этого процесса.
В начале XX века Россия характеризовалась крайне высокой смертностью детей до 1 года (младенческой смертностью), что являлось одной из основных причин высокого уровня смертности в стране в целом. В 1901 году доля умерших в этом возрасте в общем числе составляла 40,5%. К концу первого десятилетия она стала медленно снижаться и к 1910 году снизилась до 38%. В этот период российские данные превышали соответствующие показатели в развитых странах в 1,5-3 раза (рисунок 1). В 1901 году коэффициент младенческой смертности в России был — 298,8 на 10001, в то время как в Норвегии — 93 на 10002.
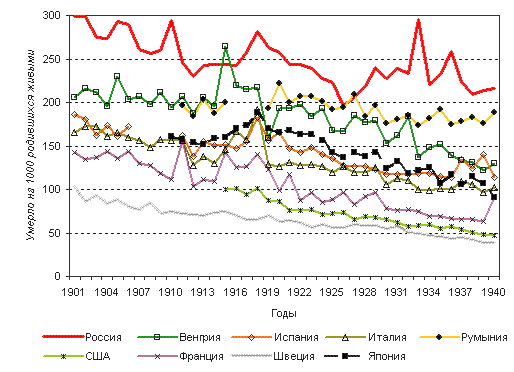
Рисунок 1. Младенческая смертность в первой половине XX века в ряде стран
(по годам)
Основными причинами смерти детей на первом году жизни в начале XX века были желудочно-кишечные и инфекционные заболевания, болезни органов дыхания. Так из 11786 детей, умерших в 1907 году в Петрограде, 35,8% умерло от желудочно-кишечных расстройств, 21,1% от врожденной слабости, 18,1% от катарального воспаления легких и дыхательных путей, на долю инфекционных болезней приходилось 11,0%3.
Российские врачи и социал-гигиенисты во многом связывали чрезвычайно высокий уровень младенческой смертности с особенностями вскармливания грудных детей в православных, то есть по большей части русских семьях, где традиционно было принято чуть ли не с первых дней жизни давать ребенку прикорм или лишать его вообще грудного молока, оставлять без матери на попечении старших детей-подростков или стариков, еда при этом оставлялась на весь день. Представители других религий жили часто в более худших условиях, но в связи с тем, что грудное вскармливание детей продолжалось у них довольно длительное время, смертность детей в этих семьях была гораздо ниже. Так, И.И. Тезяков отмечал, что в Саратовской губернии4 уровень смертности детей на первом году жизни (на 1000 родившихся) составлял 270,2 случая, у православных — 286,8%, у раскольников — 241,8%, у лютеран и католиков — 163,5%, у магометан — 118,4%. О связи уровня смертности и вероисповедания писали и другие авторы5.
Еще одной причиной высокой смертности, в том числе и материнской, была неразвитость системы медицинской помощи и родовспоможения, а также сложная санитарная обстановка труда, быта и жилищных условий, отсутствие знаний по гигиене, низкая грамотность населения. В России отсутствовало законодательство об охране материнства и детства, существовавшее во многих европейских странах уже в течение довольно длительного времени.
В первом десятилетии XX века коэффициент младенческой смертности последовательно снижался и достиг 259,6 на 1000 в 1909 году. Однако он существенно вырос в годы первой мировой и гражданской войн.
В динамике младенческой смертности в Европе в начале 20 века выделяется несколько этапов6. 1). С начала века и до 1910 года — период снижения с различными темпами уровня смертности детей в возрасте до 1 года; при этом происходит сближение уровней младенческой смертности различных стран; 2). Период подъемов и снижения уровней младенческой смертности под влиянием 1-й мировой войны, который заканчивается в 1919 году резким понижением этих показателей; 3). Начиная с 1920 года — восстановление процесса снижения младенческой смертности.
Принятие и постепенная реализация законодательных актов и декретов об охране материнства и детства, включая охрану труда беременных женщин, предоставление им отпуска до и после родов, перерывов в работе для кормления ребенка грудью; развитие системы родовспоможения и медицинской помощи матери и ребенку; разработка вопросов, связанных с построением единой системы охраны здоровья матери и ребенка, и затем создание инфраструктуры ухода за детьми (молочные кухни, ясли, патронажная система, приюты для грудных детей), проведение санитарно-просветительской работы как составной части культурной революции в России; положительное влияние на экономическую и социальную жизнь НЭПа — все эти меры, продиктованные октябрьскими изменениями, привели к заметному снижению младенческой смертности в России К 1927 году ее коэффициент достиг 205 на 10007.
В дальнейшем его уровень колебался под влиянием экономических и социальных катаклизмов, сопровождающих преобразования новой власти. Свертывание НЭПа, начало индустриализации и особенно коллективизации сельского хозяйства привели к росту уровня младенческой смертности (до уровня первого десятилетия XX века). Своего пика он достиг в 1933 году (295,1 на 1000) — годе самого сильного голода. При этом небезынтересно, что доля умерших в возрасте до 1 года в общем числе умерших в 1933 году была 24,3%, что ниже чем в 1932-37,3% и 1934 — 30,9%. Лишь к концу 30-х годов уровень младенческой смертности в России стал постоянно снижаться. Главной причиной такого снижения можно считать претворение в жизнь мер по охране материнства и детства, рост санитарной грамотности населения, улучшение качества медицинской помощи.
Для промышленно развитых стран и стран Европы эти два десятилетия были в целом годами снижения уровня младенческой смертности, его сближения между странами. В части из них оно было довольно большим (в Австрии он снизился в 2,1 раза, в Нидерландах — в 2,2, Швейцарии — в 2,0, США — 1,8 раза), в других странах — менее заметным (Болгария — на 5%, Ирландия — 18%, Испания — 17%, Румыния — 26%).
Новое принципиальное снижение младенческой смертности в России произошло к концу второй мировой войны в результате действия ряда факторов. В основном — это внедрение в медицинскую практику антибиотиков и сульфаниламидов8, что привело к сокращению младенческой смертности от болезней органов дыхания, большинства инфекционных болезней, а также снижение рождаемости в совокупности с реализацией мер, направленных на восстановление и улучшение системы обслуживания матери и ребенка9. В 1946 году уровень младенческой смертности в России достиг 92 на 1000, что на 74% ниже, чем был в 1940 году.
Младенческая смертность во второй половине XX века
Внедрение в широкую практику новых медицинских препаратов, развитие здравоохранения, постепенный рост экономического благосостояния населения в послевоенный период отразились и на уровне младенческой смертности. К концу 1950-х годов она снизилась почти в 3 раза по сравнению с послевоенным уровнем в основном за счет причин смерти экзогенного характера. Исключение составлял только 1947 год, когда в результате голода младенческая смертность в стране резко выросла (рис. 2). Далее до начала 70-х годов ее снижение происходило довольно быстрыми темпами10, и Россия по этому показателю сблизилась с частью стран ЕС. С 1970-х годов этот процесс замедлился, а в течение нескольких периодов коэффициент младенческой смертности даже возрастал: 1972-1976 годы (с 21,7 до 25,0 на 1000), 1984 год, 1991-1993 годы (с 17,8 до 19,9 на 1000) и 1999 год. Общее снижение происходило в основном за счет таких причин экзогенного характера, как инфекционные и паразитарные болезни, болезни органов дыхания, и эндогенного характера, как болезни системы кровообращения, врожденные аномалии, состояний, возникающих в перинатальный период (см. таблицу 1).
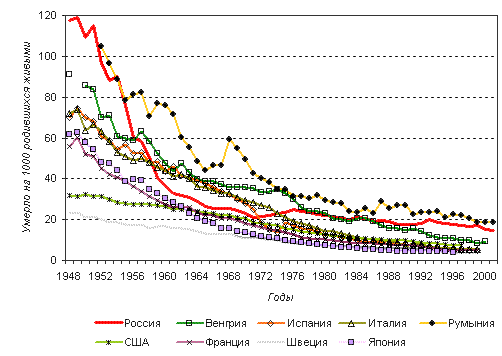
Рисунок 2. Младенческая смертность во второй половине XX века в ряде стран
(по годам)
Таблица 1. Коэффициенты младенческой смертности в России по причинам смерти в период с 1960 по 2000 год (на 100000 рожденных живыми)
|
Причины смерти |
1960 |
1965 |
1970 |
1975 |
1980 |
1985 |
1990 |
1995 |
2000 |
|
Все причины |
3660 |
2660 |
2300 |
2370 |
2210 |
2070 |
1740 |
1810 |
1533,3 |
|
Инфекционные и паразитарные болезни |
410,9 |
177,6 |
128 |
232,8 |
317,4 |
239,5 |
133,5 |
126,9 |
92 |
|
Болезни органов дыхания |
1324,4 |
961,3 |
857,9 |
878,2 |
736 |
481,3 |
247,1 |
241,8 |
165 |
|
Болезни органов пищеварения |
528,1 |
192,5 |
107,1 |
78,5 |
40,9 |
20,6 |
11,1 |
10,8 |
9 |
|
Врожденные аномалии |
249,5 |
296,2 |
307,3 |
335,6 |
346 |
366,2 |
370,3 |
417,2 |
355 |
|
Причины перинатальной смерти |
681,2 |
771,4 |
699,6 |
652,2 |
578,1 |
775,7 |
801,2 |
784,6 |
677 |
|
Несчастные случаи, отравления и травмы |
76,5 |
182,4 |
131,1 |
111,6 |
112,8 |
114,6 |
71,2 |
100,9 |
9,7 |
В результате к концу XX века уровень младенческой смертности в России был в 2-5 раз выше, чем в развитых странах мира (2000 год: Россия — 15,3 на 1000; Швеция — 3,4 на 1000; а Исландия 3,0 на 100011), то есть при абсолютном уменьшении относительное отставание стало даже больше, чем было в начале XX века. Более высокими, чем в России, показатели были только в Румынии и некоторых республиках бывшего СССР. При этом доля умерших в возрасте до 1 года в общем числе умерших составила в 2000 году 0,87%.
Есть несколько стран, которые в начале 70-х годов имели даже худшие показатели младенческой смертности, чем Россия: Греция, Италия, Португалия, Венгрия, Польша, Болгария. Но сейчас все они ушли вперед, иногда очень далеко. На рисунке 2 видно, каким было соотношение уровней младенческой смертности в Италии, Венгрии и России в 60-х-70-х годах и каким оно стало в конце XX века. Но красноречивее всего о наших упущенных возможностях говорит пример Португалии, где в 1960 году младенческая смертность более чем вдвое превосходила российскую, но за 40 лет снизилась больше чем в десять раз и сейчас в 2,78 раза ниже (2000 год: 5,5 на 1000 — Португалия и 15,3 на 1000 — Россия).
Изменение компонент младенческой смертности
Отставание России по уровню младенческой смертности от экономически развитых стран связано, прежде всего, с ее архаичной структурой. Как известно, младенческая смертность складывается из неонатальной (в возрасте 0-27 дней жизни) и постнеонатальной (с 28 дня и до конца первого года). Неонатальная смертность, в свою очередь, подразделяется на раннюю неонатальную (первые 7 дней жизни, точнее 168 часов) и позднюю (последующие три недели жизни).
Это деление важно, потому что снижение смертности на разных этапах первого года жизни — задачи разной степени сложности. Новорожденный наиболее уязвим в первые дни после появления на свет, потом его уязвимость ослабевает, а защитные силы организма укрепляются. Чем старше младенец, тем легче, при прочих равных условиях, сохранить его жизнь. Именно поэтому первые решающие успехи были достигнуты в борьбе с постнеонатальной смертностью — они-то и обеспечили стремительное снижение младенческой смертности во многих странах в первой половине XX века.
В начале 60-х годов в группе стран с самой низкой младенческой смертностью (тогда это было 17 на тысячу родившихся в Швеции, 18 — в Нидерландах, 21 — в Дании, Финляндии и Швейцарии) неонатальная смертность составляла 13-16 на 1000, и только 3-4 младенца из каждой тысячи родившихся умирали после того, как достигли месячного возраста. Постепенно к странам-лидерам подтягивались и остальные.
К концу XX века в экономически развитых странах в результате социально-экономического развития, успехов в медицинской науке (в том числе появления возможности определять состояние здоровья и патологии плода на разных сроках беременности), в способах диагностики, лечения и выхаживания детей, сокращения до минимума влияния экзогенных факторов смерти, в отношении младенческой смертности сложилась ситуация, для которой является характерным концентрация основной части умерших детей в возрасте до 1 года в неонатальном периоде, а в нем — на 1-й неделе. Чем ниже уровень младенческой смертности в стране, тем выше доля смертей, приходящихся на период первого месяца жизни ребенка. В последние годы на долю неонатального периода в странах с наименьшими показателями приходилось примерно 65-75% от всей младенческой смертности (50-60% приходилось на 1-ю неделю жизни). Например, в Италии в 1996 году эта доля составляла 74,5% (ранняя неонатальная 56,1%).
Все это позволяет говорить о приближении в этих странах к минимально возможному на современном этапе социально-экономического и медицинского развития уровню младенческой смертности. В России же, как и в некоторых бывших социалистических странах (Румыния, Болгария) при росте доли умерших, приходящихся на неонатальный и ранний неонатальный период эти доли сравнительно невелики (в 2000 году в России она была 59,6%, причем, ранней неонатальной — 43,1%), что вполне естественно при существующем общем уровне младенческой смертности, вклада в ее уровень причин экзогенного характера, социально-экономического и культурного уровня, степени развития системы здравоохранения в стране.
Сегодня в России уровень неонатальной смертности примерно такой же, каким был в начале 70-х годов (рисунок 3). В то время как в развитых странах уровень неонатальной смертности снизился в 2-4 раза за этот период. Это снижение было одной из составных частей второго эпидемиологического перехода. И именно с уровнем неонатальной, в основном ранней неонатальной смертности от причин, возникающих в перинатальный период, и врожденных аномалий, и с относительно высокой постнеонатальной смертностью связано отставание России по уровню младенческой смертности. Как уже отмечалось, снижение младенческой смертности в развитых странах, было основано на эффективных системах профилактики патологии беременности и выхаживания новорожденного и общем развитии системы здравоохранения.
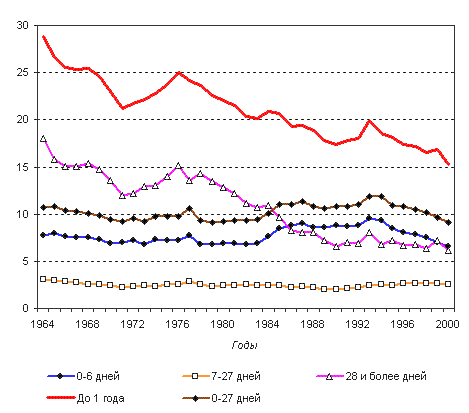
Рис. 3. Динамика трех составляющих младенческой смертности в России (число умерших в соответствующем возрасте на 1000 родившихся живыми)
Насколько можно судить по данным о младенческой смертности и ее составляющих, российская система здравоохранения в части, касающейся матери и ребенка, к концу XX века как минимум на 30-40 лет отстает от стран ЕС, США, Японии, даже если не принимать во внимание, что государственная статистика основана реально на устаревшем определении живорождения. Таблица 2 показывает, как затянулось это отставание.
Таблица 2. Годы достижения странами ЕС, США и Японией нынешнего российского уровня младенческой смертности
|
Смертность |
Россия (2000 год, на 1000 родившихся живыми) |
Год, после которого показатель всегда был ниже, чем в России в 2000 году |
||
|
Страны ЕС |
США |
Япония |
||
|
Младенческая смертность |
15,3 |
1977 |
1976 |
1968 |
|
Неонатальная смертность |
9,1 |
1980 |
1979 |
до 1970 |
|
в том числе |
||||
|
0-6 дней |
6,6 |
1981 |
1982 |
1971 |
|
7-27 дней |
2,5 |
1976 |
до 1970 |
до 1970 |
|
Постнеонатальная смертность |
6,2 |
до 1970 |
до 1970 |
до 1970 |
Причины младенческой смертности
Еще один фактор отставания России по уровню младенческой смертности от развитых стран кроется в структуре ее причин. Сравним структуру смертности детей до 1 года по причинам смерти в России и в ряде других стран (см. таблицу 3). Сопоставление показывает, что у нас все еще очень высока смертность от экзогенных причин, как уже отмечалось, главных в постнеонатальном периоде. От них, как правило, умирают вполне жизнеспособные дети. В России смертность малышей от инфекционных болезней, несчастных случаев, болезней органов дыхания иногда в десятки раз выше, чем в наиболее развитых странах. В то же время в России далеко не все в порядке и с эндогенными причинами — врожденными аномалиями или состояниями, возникающими в перинатальном периоде. От них обычно умирают дети с пониженной жизнеспособностью, бороться с ними труднее, они уносят больше всего детских жизней и в Европе, и в Америке, и в Японии. Но все же там есть, как уже отмечалось, немалые успехи и в профилактике, и в лечении такого рода патологий, мы же сильно отстаем. Уровень смертности от перинатальных причин в России почти не меняется с середины 60-х годов (см. таблицу 1), а на Западе устойчиво снижается.
Таблица 3. Младенческая смертность по причинам смерти в некоторых странах (на 100000 родившихся живыми)
|
Страна и год |
Все причины |
В том числе |
||||||
|
Инфекционные и паразитарные болезни |
Болезни нервной системы |
Болезни органов дыхания |
Врожденные аномалии |
Отдельные состояния, возникающие в перинатальном периоде |
Симптомы, признаки и отклонения от нормы |
Несчастные случаи |
||
|
Австрия, 1998 |
492,4 |
3,7 |
11,1 |
1,2 |
184,7 |
215,4 |
54,2 |
2,5 |
|
Болгария, 1998 |
1442,8 |
97,9 |
26 |
286,1 |
335,1 |
478,9 |
27,5 |
44,4 |
|
Чешская Республика, 1998 |
521,3 |
2,2 |
16,6 |
21 |
151,3 |
261,8 |
9,9 |
28,7 |
|
Эстония, 1998 |
929,2 |
48,9 |
|
97,8 |
277,1 |
366,8 |
32,6 |
97,8 |
|
Франция, 1996 |
476,2 |
8,7 |
21,8 |
7,1 |
116 |
180 |
98,9 |
14,3 |
|
Венгрия, 1998 |
970,2 |
9,2 |
32,9 |
46,2 |
228,2 |
569,4 |
36 |
11,3 |
|
Япония, 1997 |
369,5 |
12,5 |
7 |
16 |
126,3 |
104,9 |
45,1 |
23,3 |
|
Латвия, 1998 |
1499,2 |
114,1 |
10,9 |
65,2 |
450,8 |
668,1 |
65,2 |
59,8 |
|
Португалия, 1998 |
601,7 |
24,7 |
20,3 |
17,6 |
196,5 |
197,3 |
64,3 |
24,7 |
|
Румыния, 1998 |
2051,4 |
101,1 |
48 |
663,3 |
423,9 |
644,3 |
3,4 |
79,6 |
|
Швеция, 1996 |
382,5 |
10,5 |
6,3 |
9,5 |
145 |
140,8 |
35,7 |
4,2 |
|
Великобритания, 1997 |
586 |
19 |
18 |
26 |
112 |
301,6 |
66,3 |
6,5 |
|
США, 1997 |
722,6 |
18,6 |
10,9 |
20,9 |
159,2 |
333,3 |
97,2 |
19,7 |
|
Россия, 2000 |
1533,3 |
92,4 |
26,9 |
164,8 |
354,6 |
677,1 |
28,2 |
97,2 |
Еще разительней отличия в уровне и тренде смертности от врожденных аномалий, смертность от которых в России устойчиво растет, тогда как на Западе также снижается. Если в середине 60-х этот уровень в России был ниже, чем в Великобритании, США, Франции или Швеции, то в настоящее время в 2-3 раза выше. За все эти отставания и неблагоприятные тенденции мы и платим в 2-4 раза более высокой младенческой смертностью. Разрыв «в разах» меньше, чем, скажем, в случае с инфекционными болезнями, но в абсолютных цифрах наибольшие потери, определяющие разницу в уровнях младенческой смертности между Россией и большинством развитых стран, связаны именно с этими причинами.
Полезным для понимания российской специфики оказывается сравнение не только с развитыми промышленными странами, но и с менее развитой Румынией. Российские и румынские показатели младенческой смертности от разных причин смерти чрезвычайно близки — за единственным исключением: в Румынии втрое выше смертность от болезней органов дыхания. Там это главная причина смерти младенцев. Среди стран с высокой смертностью от болезней органов дыхания — Болгария и Республика Молдова.
За период с 1960-х годов в России резко снизилась также смертность от болезней органов пищеварения. Они утратили свою роль одного из главных источников опасности для жизни младенцев, и сегодня она примерно такая же, как была в середине 90-х в США, и менее чем в три раза выше, чем сейчас в странах ЕС и Японии. К сожалению, этого нельзя сказать об инфекционных заболеваниях, динамика смертности от них была менее последовательной, и теперь они все еще несут немалую угрозу детским жизням.
Болезни органов дыхания — самая главная причина смерти маленьких детей в конце 50-х годов. Она снижалась почти непрерывно и уменьшилась к концу XX века в 8 с лишним раз. Это одно из главных наших достижений в области младенческой смертности за последние 40 лет. Правда, и сейчас, как видно из таблицы 2, она в 10-40 раз выше, чем в странах ЕС, США и Японии. Но все же ниже, чем в Румынии, Болгарии и Республике Молдова.
Сезонность младенческой смертности
Одна из характерных черт изменений в младенческой смертности в XX веке — ослабление ее зависимости от времени года. В прошлом, особенно в XIX — начале XX века, наиболее опасным периодом были летние месяцы, когда заметно повышалась смертность от желудочных заболеваний. С течением времени, когда смертность от них удалось поставить под контроль, на первый план стал выходить зимний пик младенческой смертности, связанный с подъемом простудных болезней у младенцев. Установление контроля и над этой причиной смерти создало условия для почти полного исчезновения сезонных колебаний смертности. При этом для многих экономических развитых стран уже к 60-м годам стало характерным или наличие зимней сезонности младенческой смертности или отсутствие сезонности вообще12.
Для России к началу 50-х годов сезонность продолжала оставаться характерной с наибольшим пиком в летние месяцы, хотя, по сравнению с предвоенными, и особенно дореволюционными, годами доля смертей у детей в возрасте до 1 года, приходящаяся на летние месяцы, стала меньшей. Высота летнего пика продолжала уменьшаться, и к середине 60-х годов он почти исчез (рисунок 4). Зато все более отчетливо стала проявляться зимняя сезонность, которая стала особенно заметной с конца 60-х годов, что отражает изменение структуры причин смерти у детей в возрасте до 1 года, в частности, меняющееся соотношение смертности от болезней органов пищеварения и дыхания. Понемногу ослабевая, зимняя сезонность сохраняется все же до сих пор, указывая на роль экзогенных причин смерти.
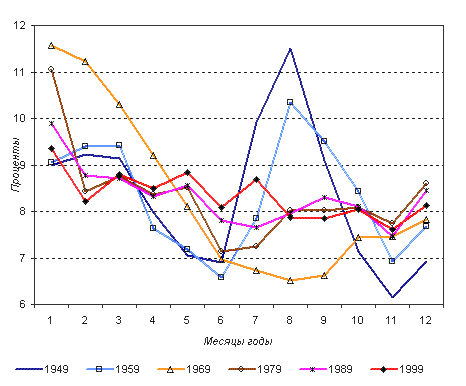
Рис. 4. Сезонность младенческой смертности в России во второй половине XX века
Как летняя, так и зимняя сезонность в младенческой смертности в большей степени обусловлена колебаниями в постнеонатальный период. Именно на этот возраст приходится большая часть умерших от экзогенных причин, в частности, от болезней органов дыхания, в том числе пневмоний. По мере того, как на первое место выходит неонатальная смертность, обусловленная, в первую очередь, эндогенными причинами смерти, опыт других стран показывает, что сезонность должна ослабевать и постепенно сходить на нет, но в России этого пока не произошло.
Вместо заключения
Почему же Россия за столетие, при всем ее поступательном развитии в отношении младенческой смертности (снижение за XX век в 19,5 раза), не только не уменьшила, но и увеличила разрыв с экономически развитыми странами мира по этому социально и экономически важному показателю? Причины, скорее всего, те же, что и были в начале века. Это социально-экономическое развитие и культурный уровень в стране, а также расслоение по этим признакам. Большую роль играет также сложившаяся предопределенность способов ухода за ребенком и помощи государства в этой сфере (где за женщину и ребенка многое решается).
Еще одним фактором, повлиявшим на относительную стабилизацию в конце 60-х и повышение в начале 70-х годов, а затем и небольших темпов снижения в дальнейший период уровня младенческой смертности, стало то, что до этого было причиной ее достаточно сильного снижения: развитие системы здравоохранения в 50-60-х годах, внедрение новых медицинских препаратов, рост числа медицинских кадров (то есть системы, направленной на борьбу с причинами экзогенного характера), сложившийся характер ухода за детьми, гигиеническая культура, обычаи и традиции, то есть все то, что определяется общим культурным и материальным уровнем семьи на данном этапе. Эти факторы более или менее выполнили свою задачу и далее уже в других сложившихся условиях не могли влиять на снижение младенческой смертности в той же степени, как и раньше.
Совокупность этих факторов говорит о том, что необходим переход на другой уровень здравоохранения (и не только в плане финансирования), способный бороться не только с экзогенными, но и с эндогенными причинами смертности новорожденных, внедрять в широкую практику методики, предотвращающие смерть младенца (в том числе на основе определения патологий плода и генетических обследований будущих родителей). С современной системой здравоохранения мы уйти далеко не сможем. Кроме ее перестройки важен и пересмотр взглядов людей (женщин, беременных, матерей, семьи), то есть изменение менталитета людей, на состояние своего здоровья и отношение к нему, что опять нас возвращает к уровню культуры в стране.
1 — Пересчеты коэффициентов младенческой смертности за период 1901-1926 годы произведены Е.М. Андреевым
2 — См.: Куркин П.И. Смертность грудных детей. М., 1925. С. 18
3 — Рассчитано по: Медовиков П.С. Причины детской смертности. Петроград, 1916. С. 30-31
4 — Тезяков И.И. Материалы по изучению детской смертности в Саратовской губернии с 1897 по 1901. Саратов, 1904. С. 78-79
5 — См.: Ершов С. Опыт сравнительной демографической характеристики русской и татарской народностей. СПб., 1888; Грохав Д.Е. Общественное значение, причины детской смертности и борьба с ней. М., 1912; Губерт В.О. Современное состояние вопроса о детской смертности в России и борьбе с нею. Журнал Русского общества охранения народного здравия. 1911. № 9-10
6 — См.: Куркин П.И. Рождаемость и смертность в капиталистических государствах Европы. М., 1938. С. 34-35
7 — Младенческая смертность в России за период 1927-1958 годов взята из: Андреев Е.М., Дарский Л.Е., Харькова Т Л. Демографическая история России: 1927-1959. М., 1998. С. 164-165
8 — См.: Сифман Р.И. К вопросу о причинах снижения детской смертности в годы Великой Отечественной войны. Продолжительность жизни: анализ и моделирование. М., 1979. С. 50-60; Аминова РЖ. Снижение заболеваемости и смертности детей г. Казани за годы Великой Отечественной войны. Казанский медицинский сборник. Казань, 1947
9 — См.: Zakharov S.V. The Second World War as a turning point of infant mortality decline in Russia. // Sante et mortalite des enfants en Europe: Inegalites sociales d’hier et d’aujourd’hui. Chaire Quetelet 1994. Ed. par Masuy-Stroobant G., Gourbin C. et Buekens P. Academia-Bruylant/L’Harmattan, Louvain-la-Neuve, 1996. S. 325-328
10 — Младенческая смертность в России за 1959 год рассчитана на основе статистических форм. За период 1960-2000. Демографический ежегодник России. Статистический сборник. М., 2001. С. 190
11 — Данные по европейским странам за период с 1960 года взяты из Recent demographic developments in Europe 2001
12 — Сакамото-Момияма М. Сезонность и смертность человека. М., 1980. С. 70-80








